[Tham khảo:
+Nguyễn Tính-“Chia sẽ kiến thức y khoa năm nhất”
+Hóa Sinh Y Học-ĐHYD TPHCM
+https://www.dieutri.vn/sinhhoalamsang/xet-nghiem-hoa-sinh-roi-loan-lipid-mau-va-xo-vua-dong-mach/
+https://www.dieutri.vn/sinhhoalamsang/xet-nghiem-hoa-sinh-roi-loan-lipid-mau-va-xo-vua-dong-mach/
+https://www.dieutri.vn/sinhhoalamsang/xet-nghiem-sinh-hoa-ve-benh-gan-mat/]
1/ α- Amylase:
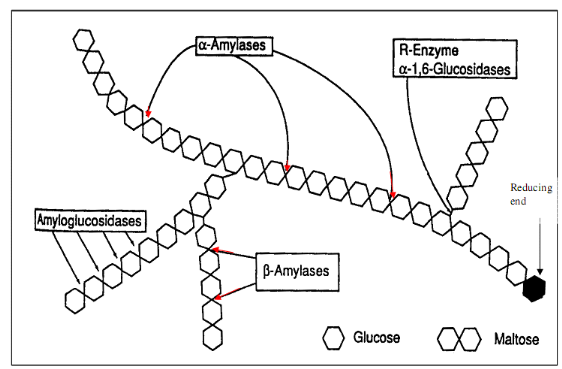
Source: https://www.memoireonline.com/08/13/7254/m_Evaluation-of-the-hypoglycemic-hypolipidemic-and-anti-alpha-amylase-effects-of-extracts-of-the-twig19.html
Huyết tương: 20 – 220 U/L.
Nước tiểu: < 1000 U/L.
α-Amylase có nhiều trong tuỵ ngoại tiết và tuyến nước bọt, có vai trò phân cắt ngẫu nhiên các liên kết α (1-4) glycosidic của amylose tạo ra dextrin, maltose, hoặc maltotriose.
Hoạt độ α- amylase huyết tương, nước tiểu tăng trong viêm tuỵ cấp, viêm tuỵ mạn, chấn thương tuỵ, ung thư tuỵ, các chấn thương ổ bụng, viêm tuyến nước bọt (quai bị),…
Mặc dù α- amylase huyết tương có vai trò chẩn đoán xác định viêm tuỵ cấp, nhưng nó ít có liên quan đến độ nặng và tiên lượng của viêm tuỵ cấp.
2/ Apo-A1:
Nam: 104-202 mg/dL.
Nữ: 108-225mg/dL.
Apo- A là một thành phần protein chủ yếu của HDL, gồm Apo– A1 và Apo– A2 . Trong đó Apo– A1 chiếm thành phần chủ yếu với khoảng từ 60 đến 70% phần protein của HDL.Chất này có vai trò khá quan trọng vì nó làm giảm nồng độ chylomicron trong huyết tương.

Source: https://ghr.nlm.nih.gov/condition/familial-hdl-deficiency
Ngoài ra, đây cũng là chất kích thích hoạt động của enzyme lecithin cholesterol acyl transferase (LCAT) là chất xúc tác phản ứng chuyển gốc acid béo của lecithin ở vị trí carbon β sang cholesterol tạo thành cholesterol este hóa. Apo – A1 cũng là chất dùng để nhận diện và vận chuyển HDL từ mọi tế bào vào lá gan, giúp cho việc giảm sự tạo thành các mảng xơ vữa thành mạch.
Nồng độ Apo-A1 huyết tương giảm trong rối loạn lipid máu, bệnh mạch vành.
3/ Apo-B100:
Nam: 66 – 133 mg/dL.
Nữ: 60-117mg/dL.
Apo B-100 là một protein cần thiết đối với các phức hợp lipoprotein tỷ trọng rất thấp (VLDL) và lipoprotein tỷ trọng thấp (LDL).
Apolipoprotein B giúp làm nên cấu trúc phức hợp và đóng vai trò chỉ dẫn để vận chuyển các lipid (như cholesterol và triglycerides) vào tế bào.
Tới đây ta có thể tóm tắt các loại Apoprotein chuyển hóa lipid:

Source: https://www.researchgate.net/figure/Human-lipoproteins-are-predominantly-produced-by-the-small-intestine-and-the-liver-Small_fig1_236105654
Apo-B100 được nhận biết bởi thụ thể tìm thấy trên bề mặt của nhiều tế bào. Những thụ thể này thúc đẩy sự hấp thu cholesterol vào các tế bào.
Nồng độ Apo-B100 huyết tương tăng , nguy cơ xơ vữa động mạch. Ngoài ra còn có khả năng do hội chứng thận hư, tăng lipid máu di truyền hay suy giáp.
Nồng độ Apo-B100 huyết tương giảm gợi ý cường giáp, suy dinh dưỡng hay do dùng thuốc estrogen ở phụ nữ mãn kinh.
Hiện nay, các thuốc dùng trong điều trị xơ vữa động mạch và giảm mỡ máu có tác dụng làm tăng số lượng receptor đặc hiệu với LDL ở màng tế bào, điều này cũng đồng nghĩa với việc làm tăng khả năng tiếp nhận LDL, đưa chúng từ máu vào tế bào, tránh hiện tượng ứ đọng LDL ở thành mạch máu.
4/ Glucose:
Huyết tương: 4,2-6,4 mmol/L.
Nước tiểu: âm tính.
Bình thường glucose huyết tương khi đói < 6,1 mmol/L, nếu mức độ glucose huyết tương khi đói ≥ 7,0 mmol/L trong ít nhất 2 lần xét nghiệm liên tiếp ở các ngày khác nhau thì bị đái tháo đường (diabetes mellitus).

Source: https://en.wikipedia.org/wiki/Blood_sugar_level
Khi làm nghiệm pháp dung nạp glucose đường uống OGTT (oral glucose tolerance test):
- Nếu mức độ glucose huyết tương ở thời điểm 2 giờ sau thử nghiệm < 7,8 mmol/L là bình thường.
- Nếu mức độ glucose từ 7,8 đến <11,1 mmol/L là giảm dung nạp glucose (impaired glucose tolerance).
- Nếu mức độ glucose ≥ 11,1 mmol/L là đái tháo đường.
Glucose huyết tương thường tăng trong đái tháo đường type I và type II.
Glucose huyết tương cũng có thể tăng trong một số bệnh khác như viêm tụy, sau ăn, bệnh tuyến giáp (Basedow), u não, viêm màng não, các sang chấn sọ não, suy gan, bệnh thận, …
5/ HbA1c:
4,2-6,4%
Bình thường luôn luôn có sự gắn kết của đường đơn trong máu với Hb của hồng cầu gọi là hiện tượng đường hoá (Glycosylated Hemoglobine), tạo thành HbA1. Đây là phản ứng không có sự xúc tác của enzym và không đảo ngược, tạo ra sản phẩm bền vững, tồn tại cùng đời sống hồng cầu (120 ngày).

Source: http://bvdkquangnam.vn/tin-tc/y-hc-thng-thc/602-hba1c-va-vai-tro-ca-hba1c-.html
HbA1c được hình thành do các phân tử glucose gắn với nhóm NH2 của valin trong chuỗi β của Hb. Do đường đơn trong máu chủ yếu là glucose nên thành phần chủ yếu của HbA1 là HbA1c.
Nồng độ HbA1c tỷ lệ thuận với nồng độ đường glucose trong máu nhưng không bị ảnh hưởng nhất thời của dao động đường máu các ngày khác nhau, không bị ảnh hưởng của vận động đột xuất, của sự nhịn ăn và sự ăn uống chất đường gần đây (có thể làm xét nghiệm này sau ăn). Vì đời sống hồng cầu trung bình là 120 ngày nên nồng độ HbA1c đóng vai trò như là bộ nhớ về nồng độ đường suốt 3 tháng trước đó.
Nói một cách khác nồng độ HbA1c phản ánh mức đường trung bình trong vòng 3 tháng trước khi lấy máu làm xét nghiệm.
Tương quan giữa trị số HbA1c và glucose máu trung bình:

Source: http://son.roundrobin.co/diabetes-blood-sugar-chart-template/
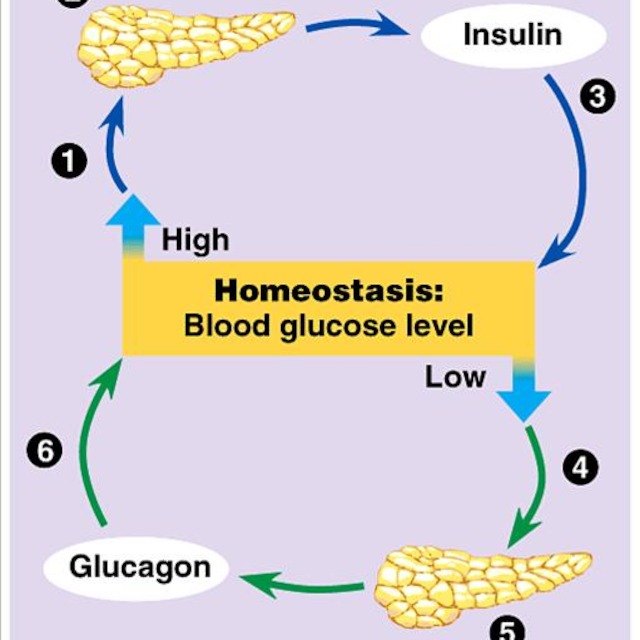
6/ Insulin máu:
5-20 mU/mL.
Insulin là một hormon được các tế bào bêta của tụy đảo Langerhans bài tiết. Insulin tham gia điều hòa chuyển hóa và vận chuyển carbohydrat, axit amin, protein và lipid và tạo thuận lợi cho quá trình nhập glucose vào mô mỡ và cơ vân. Insulin cũng kích thích sự tổng hợp và dự trữ triglycerid và protein.
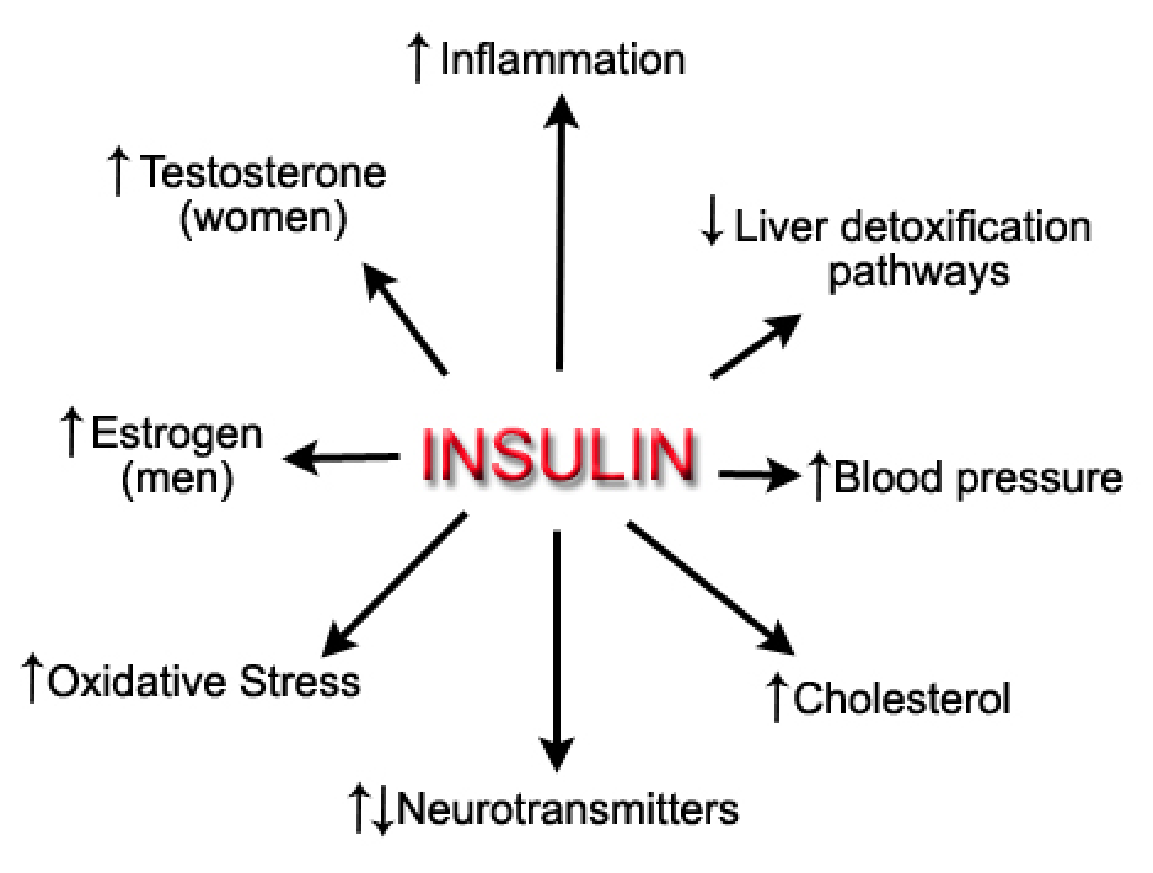
Source: https://www.precisionnutrition.com/research-review-blood-sugar
Insulin sẽ được tiết ra khi nồng độ glucose huyết tương tăng lên. Nếu nồng độ glucose huyết tương giảm xuống, tình trạng tiết insulin ngừng lại.
Tăng khi tuỵ hoạt động bình thường, đái tháo đường type II, béo phì, Cushing,…
Giảm khi tuỵ hoạt động yếu, đái tháo đường type I.
*Cần lưu ý là insulin có thời gian bán hủy rất ngắn (6-8 phút).
7/ Cholesterol:
3,6 – 5,2 mmol/L.

Source: http://www.healyourselfathome.com/HOW/NEWSTARTS/1_NUTRITION/FOOD/FATS_AND_OILS/HLFN/cholesterol_our_hero.aspx
Tăng khi mắc bệnh tăng cholesterol bẩm sinh, rối loạn glucid-lipid, xơ vữa động mạch, cao huyết áp, nhồi máu cơ tim cấp, ăn nhiều thịt, trứng.
Giảm khi bị đói kéo dài, nhiễm ure huyết, ung thư giai đoạn cuối, nhiễm trùng huyết, cường giáp, bệnh Basedow, thiếu máu, suy gan.
8/ Triglycerid:
0,46-2,2 mmol/L.

Source: https://www.all-about-lowering-cholesterol.com/triglyceride-level-higher-than-500-mgdl.html
Tăng trong hội chứng tăng lipid máu nguyên phát và thứ phát, xơ vữa động mạch, bệnh lý về dự trữ glycogen, hội chứng thận hư, viêm tụy, suy gan. Nếu quá 11 mmol/L có thể dẫn đến viêm tụy cấp tính.
Giảm trong xơ gan, một số bệnh mạn tính, suy kiệt, cường giáp.
9/ HDL-Cholesterol và LDL-Cholesterol:
HDL-C: 0,9 – 2 mmol/L, thường khuyến cáo trên 1,3 mmol/L.
LDL-Cholesterol: 1,8-3,9 mmol/L, thường khuyến cáo dưới 3,3 mmol/L.
Nếu chỉ số HDL-Cholesterol (được coi là cholesterol tốt) cao có thể giảm được nguy cơ đứng tim và tai biến mạch máu não. Và ngược lại nếu thành phần HDL thấp sẽ có nguy cơ nhồi máu cơ tim và tai biến mạch máu não. Hút thuốc lá là một nguyên nhân làm giảm HDL.
Khi có quá nhiều LDL Cholesterol (bị coi là cholesterol xấu) bị đưa vào các mảng của thành động mạch, dần dần làm hẹp đường kính mạch, kết hợp với chất trong màng của thành động mạch tạo thành những mảng xơ vữa. Đối với những người có nguy cơ rủi ro khác về bệnh tim mạch, huyết áp, di truyền, sử dụng thuốc, bệnh tiểu đường, béo phì, v.v thì nên giữ LDL cholesterol ở mức dưới 3mmol/l.

Source: http://healthplus.vn/cholesterol-hdl-la-gi-va-nguyen-nhan-nao-gay-suy-giam-cholesterol-hdl-d54850.html
10/ Fructosamine:
2,0 – 2,8 mmol/L.
Fructosamine được tạo thành do sự gắn của glucose vào albumin (có thời gian bán huỷ khoảng 20 ngày) nhờ sự glycosyl hoá không cần enzyme.

Source: http://nguyenhoangmed.vn/index.php/bai-vi-t-xet-nghi-m/96-xet-nghi-m-fructosamine
Nồng độ fructosamine huyết tương phản ánh nồng độ glucose máu 2-3 tuần trước thời điểm làm xét nghiệm.
11/ Urea:
Nước tiểu/ 24 giờ : 338 – 538 mmol/ 24 giờ.

Source: https://www.askiitians.com/biology/excretory-products-and-their-elimination/urine-formation-and-kidney-functions.html
Ure niệu giảm trong tổn thương thận (urea máu tăng) viêm thận, sản giật, chảy máu nhau thai, thiểu niệu, vô niệu, giảm sự tạo urea, bệnh gan, …
Ure niệu tăng do cường giáp trạng, sau phẫu thuật, sốt cao, đường máu cao trong giai đoạn đầu của bệnh đái tháo đường.
Huyết tương :2,5 – 7,5 mmol/L.

Source: http://tasscare.vn/tin-tuc/nguyen-nhan-tang-ure-mau-va-cach-giam-102.html
Giảm do đi tiểu ít, mất nước, bệnh cầu thận, u tiền liệt tuyến, suy gan, chế độ ăn nghèo đạm, ăn nhiều rau, các tổn thương gan nặng gây giảm khả năng tạo urea từ NH3, …
Tăng trong sốt kéo dài, nhiễm trùng huyết, chấn thương, ung thư hoặc u lành tiền liệt tuyến, sỏi, do chế độ ăn giàu đạm, tăng chuyển hoá đạm, chức năng thận bị tổn thương, suy tim ứ trệ.
12/ Creatinine:
Nước tiểu/24 giờ : 5,6 -12,6 mmol/24 giờ.
Tăng trong bệnh to cực (acromegaly), đái tháo đường, nhiễm trùng, nhược giáp trạng,…

Source: https://www.mayoclinic.org/diseases-conditions/acromegaly/symptoms-causes/syc-20351222
Giảm trong các bệnh thận tiến triển, viêm thận, bệnh bạch cầu, suy gan, thiếu máu,…
Huyết tương : 53- 120 mmol/L.
Tăng trong thiểu năng thận, tổn thương thận, viêm thận cấp và mạn, bí đái, suy thận, tăng huyết áp vô căn, nhồi máu cơ tim cấp,…
Giảm trong phù viêm, viêm thận, suy gan,…
13/ Protein toàn phần huyết thanh:
46 – 82 g/L.

Source: https://www.researchgate.net/figure/Pie-chart-representation-of-the-21-most-highly-abundant-plasma-proteins-from-our-set-of_fig5_23259449
Tăng trong đa u tuỷ xương, nôn mửa nhiều, ỉa chảy nặng, mất nhiều mồ hôi khi sốt cao kéo dài, thiểu nặng vỏ thượng thận, đái tháo đường nặng.
Giảm trong viêm thận cấp hoặc mạn tính, thận hư (đặc biệt là thận hư nhiễm mỡ), mất nhiều protein qua đường ruột (do hấp thụ kém),…
14/ Albumin:
38 -51 g/L.
Albumin là một thành phần protein quan trọng nhất, chiếm tới 58-74% lượng protein toàn phần. Albumin đóng vai trò thiết yếu trong duy trì áp lực keo và tham gia vận chuyển nhiều chất trong cơ thể (Vd: bilirubin, acid béo, thuốc và hormon). Khoảng 300-500g albumin được phân bố trong các dịch cơ thể, gan của một người lớn bình thường sản xuất khoảng 15g albumin mỗi ngày.
Thời gian bán hủy của albumin vào khoảng 20 ngày, giải thích vì sao để kiểm tra chức năng gan, người ta thường dùng xét nghiệm albumin thay vì urea dù cả hai đều chỉ được tổng hợp từ gan (urea dễ bị thay đổi do chế độ ăn uống).
Tăng trong mất nước, nôn nhiều, tiêu chảy nặng, …
Giảm trong hội chứng thận có protein niệu, các bệnh gan nặng, thận hư nhiễm mỡ, viêm thận mạn, bỏng, eczema, dinh dưỡng kém, phụ nữ có thai, người già, …
Source: https://healthjade.com/eczema/
15/ Tỷ số A/ G (albumin/globulin):
1,2-1,8.
Tỷ số A/G giảm < 1 thường do giảm albumin hoặc tăng globulin hoặc do phối hợp cả hai. Albumin giảm trong suy dinh dưỡng, suy kiệt, lao, ung thư; tăng globulin trong đa u tủy, nhiễm khuẩn,bệnh collagen; giảm albumin và tăng globulin gặp trong xơ gan, viêm thận cấp, hội chứng thận hư nhiễm mỡ.
16/ Acid uric:
Nam: 140-420 μmol/L.
Nữ: 120-380 μmol/L.
Tăng trong bệnh Gout, nhiễm khuẩn, thiếu máu ác tính, đa hồng cầu, thiểu năng thận, cường cận giáp trạng, trong bệnh Wilson, teo gan vàng da cấp, suy thận, …

Source: http://doctor-beller.dipmap.com/uric-acid-gout/leg-pain-due-to-high-uric-acid.html
17/ Natri:
Xem chi tiết tại: https://nguyenhuythekopites.wordpress.com/2018/03/08/ha-va-tang-na-mau/
18/ Kali:
Nội bào: 3,5 -5,0 mmol/L.
Tăng trong viêm thận, thiểu năng thận (có vô niệu hoặc thiểu niệu), nhiễm xetonic đái đường, ngộ độc nicotin, thuốc ngủ, hội chứng Addison,…

Source: https://www.epainassist.com/metabolic-disorders/hyperkalemia
Giảm khi thiếu kali đưa vào cơ thể, mất kali bất thường ở đường tiêu hoá: nôn mửa kéo dài, ỉa chảy, tắc ruột, hẹp thực quản,…

Source: https://mudlarktales.wordpress.com/2015/02/03/hypokalemia-for-dummies/
19/ Calci ion hoá:
1,17 – 1,29 mmol/ L.
Tăng trong ưu năng tuyến cận giáp, dùng nhiều vitamin D, ung thư (xương, vú, phế quản), đa u tuỷ xương.
Giảm trong thiểu năng tuyến cận giáp, gây co giật, tetani, thiếu vitamin D, còi xương, các bệnh về thận, viêm tụy cấp, thưa xương, loãng xương,…

Source: http://www.vivo.colostate.edu/hbooks/pathphys/endocrine/thyroid/pth.html
20/ Bilirubin:
Bilirubin toàn phần (TP): 3 – 17 μmol/L.
Bilirubin liên hợp (trực tiếp): 0,1 – 4,2 μmol/L.
Bilirubin tự do (gián tiếp): 3-13,6 μmol/L.

Source: http://www.healthclinicweb.com/2016/03/28/bilirubin/
Bilirubin TP huyết tương tăng trong các trường hợp vàng da do: tan huyết, viêm gan, tắc mật.
Bilirubin tự do huyết tương tăng trong vàng da trước gan: tan huyết (thiếu máu tan huyết, sốt rét, truyền nhầm nhóm máu, vàng da ở trẻ sơ sinh).
Bilirubin liên hợp tăng trong vàng da tại gan và sau gan: viêm gan, tắc mật, xơ gan.
23/ CRP (C reactive protein):
0-6 mg/L.
CRP là một glycoprotein được gan sản xuất có đặc điểm là kết hợp với polysaccharide C của phế cầu, bình thường không thấy protein này trong máu. Tình trạng viêm cấp với phá hủy mô trong cơ thể sẽ kích thích sản xuất protein này và gây tăng nhanh nồng độ protein phản ứng C trong huyết thanh.
CRP điển hình sẽ tăng trong vòng 6 giờ kể từ khi có tình trạng viêm, điều này cho phép xác định tình trạng viêm sớm hơn nhiều so với khi sử dụng tốc độ máu lắng.

Source: https://www.medifee.com/blog/whats-crp-c-reactive-protein-test/
CRP huyết thanh tăng trong các phản ứng viêm cấp như nhồi máu cơ tim, tắc mạch, nhiễm khuẩn, bệnh mạn tính như bệnh khớp, viêm ruột, cũng như trong một số ung thư như bệnh u lympho Hodgkin, ung thư thận.
CRP còn là xét nghiệm để đánh giá mức độ nặng và tiên lượng của viêm tuỵ cấp, CRP ≥150 mg/L là viêm tuỵ cấp nặng.
24/ LDH (lactate dehydrogenase):
200 – 480 U/L.
LDH được phát hiện ở mọi tế bào nhưng có nhiều trong tim, gan và cơ.
Vai trò: xúc tác cho phản ứng pyruvat <=> lactat, được giải phóng khi có tình trạng huỷ hoại tế bào.
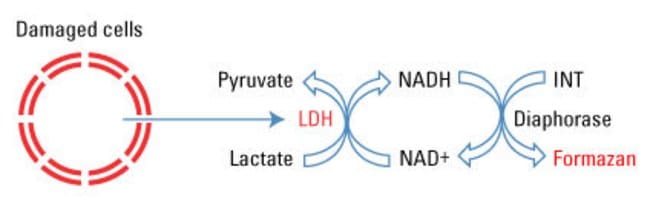
Source: https://www.thermofisher.com/order/catalog/product/88953
Hoạt độ LDH huyết tương tăng trong nhồi máu cơ tim, viêm cơ tim, loạn nhịp tim nặng, chấn thương tim hoặc phẫu thuật tim.
Cùng với AST (Aspartat aminotransferase) và CK (Creatin kinase) thì đây là xét nghiệm kinh điển đánh giá bệnh nhân bị nhồi máu cơ tim. Đặc biệt xét nghiệm LDH có thể giúp phát hiện bện ở giai đoạn bán cấp ( 7 ngày sau nhồi máu) khi hoạt độ của các enzym AST và CK đã về giá trị bình thường
25/ CK (Creatin-kinase):
25 – 180 U/L.
Đây là một enzym xúc tác phản ứng chuyển đổi qua lại giữa ATP và creatin phosphat: Creatin + ATP ↔ Creatin − phosphat + ADP. Vì vậy, CPK đóng vai trò chủ chốt trong kiểm soát dòng cung cấp năng lượng cho các mô khác nhau trong cơ thể, đặc biệt ở mô cơ.

Source: http://pages.uoregon.edu/mdillon1/Energy%20Metabolism/Energy%20Metabolism.html
CPK là enzym được thấy chủ yếu ở cơ tim, cơ vân và với một hàm lượng ít hơn ở mô não. Xác định hoạt tính CPK là một XN hữu ích trong quy trình chẩn đoán các bệnh lý cơ vân (Vd: loạn dưỡng cơ), nhồi máu cơ tim và bệnh lý mạch máu não.
Hoạt độ CK huyết tương tăng trong loạn dưỡng cơ, nhồi máu cơ tim, viêm cơ tim, đau thắt ngực, loạn nhịp tim nặng, chấn thương tim hoặc phẫu thuật tim.
CK-MB là một isoenzym của CK, có nhiều ở cơ tim.
Hoạt độ CK-MB huyết tương tăng trong nhồi máu cơ tim cấp, viêm cơ tim, đau thắt ngực, loạn nhịp tim nặng, chấn thương tim hoặc phẫu thuật tim.
26/ ALT (còn có tên GPT):
10 – 40 U/L.
Enzym ALT (Alanin aminotransferase) có nhiều trong bào tương của tế bào gan.
Source: http://www.medsci.org/v11p0925.htm
Hoạt độ ALT huyết tương tăng trong bệnh lý gan mật: viêm gan cấp, nhất là viêm gan do virus các type A, B, C, D, E, nhiễm ký sinh trùng (sán lá gan), nhiễm độc rượu, nấm độc, ngộ độc thức ăn.
27/ AST (còn có tên GOT):
10 – 37 U/L.
Enzym AST có nhiều trong cả bào tương và ty thể của các tế bào gan, tim và cơ.

Source: http://slideplayer.com/slide/3422373/
Hoạt độ AST huyết tương tăng (>ALT) trong nhồi máu cơ tim.
Hoạt độ AST huyết tương tăng trong bệnh cơ (loạn dưỡng cơ, viêm cơ, tiêu myoglobin) và các bệnh khác như viêm da, viêm tuỵ cấp, tổn thương ruột, nhồi máu phổi, nhồi máu thận, nhồi máu não,…
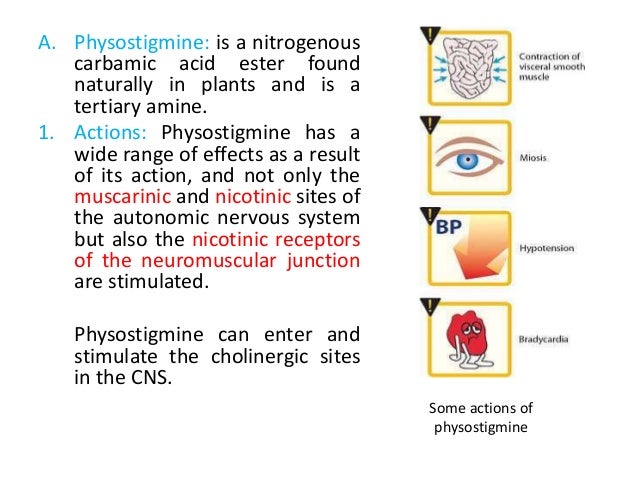
28/ Cholinesterase (ChE):
Nam : 4,9-11,5 kU/L.
Nữ: 3,9-10,8 kU/L.
ChE trong huyết tương được tổng hợp bởi gan. Xét nghiệm này có tính đặc hiệu không cao.
Hoạt độ ChE huyết tương giảm trong suy gan, xơ gan (do khả năng tổng hợp của gan giảm), ngộ độc hoá chất trừ sâu loại phospho hữu cơ hoặc carbamat.
29/ GGT (g-GT):
5 – 45 U/L.
GGT có nhiều ở gan, do các tế bào biểu mô đường mật bài tiết ra.
Hoạt độ GGT huyết tương tăng khi các tế bào biểu mô đường mật bị cảm ứng tăng tổng hợp enzym như trong tắc mật, viêm gan do rượu, tổn thương tế bào gan.
30/ IL-6 (Interleukine-6):
< 10 pg/mL.
IL-6 đóng vai trò trung gian chủ chốt trong quá trình tổng hợp các protein như CRP, fibrinogen.
IL-6 có thời gian bán huỷ là 2 giờ.
Nồng độ IL-6 huyết thanh tăng có vai trò trong đánh giá mức độ, tiên lượng, biến chứng tại chỗ hoặc suy tạng của viêm tuỵ cấp.
31/ Lipase:
7 – 59 U/L.
Lipase được sản xuất bởi tuỵ, một ít bởi dạ dày, tá tràng, gan và lưỡi.
Hoạt độ lipase huyết tương tăng có giá trị chẩn đoán viêm tuỵ cấp.
32/ Microalbumin niệu
< 20 mg/L nước tiểu.
Microalbumin niệu có giá trị theo dõi biến chứng thận sớm ở những bệnh nhân tiểu đường, cao huyết áp.
33/ β2-Microglobulin (β2-M):
Huyết tương : 0,6 – 3mg/L.
Nước tiểu : < 350 μg/L.
Beta 2- Microglobulin là một polypeptide, thành phần của phân tử phức hợp hòa hợp miễn dịch chính, có mặt trên tất cả các tế bào có nhân.
Nồng độ β2-M huyết tương tăng trong suy thận (thận không thải trừ được), bệnh bạch cầu lympho mạn, bệnh Waldenstron, bệnh Kahler, bệnh Lupus ban đỏ rải rác, xơ gan, viêm gan mạn tiến triển.
Nồng độ β2-M nước tiểu tăng trong giảm khả năng tái hấp thu của ống thận, nhiễm độc kim loại nặng, viêm thận kẽ do ngộ độc thuốc, trước cơn thải loại mảnh ghép cấp.
34/ ALP (Alkaline phosphatase):
64-306 U/L.
Alkaline phosphatase (ALP) là một enzyme hydrolase có chức năng loại bỏ các nhóm phosphat của nhiều hợp chất như nucleotide, protein, và alkaloid. Quá trình loại bỏ nhóm phosphat được gọi là khử phospho. Giống như tên gọi của nó, alkaline phosphatase hoạt động có hiệu quả nhất trong môi trường kiềm.

Source: http://www.worthington-biochem.com/bap/default.html
Ở người, alkaline phosphatase có mặt ở tất cả các mô của cơ thể nhưng đặc biệt tập trung ở gan, ống mật, thận, xương và ở nhau thai của phụ nữ có thai. pH tối ưu cho hoạt động của enzyme này là pH = 9.
Vai trò quan trọng chính của việc định lượng ALP trong lâm sàng là để kiểm tra khả năng bị bệnh xương hoặc gan. Khoảng 95% lượng ALP toàn phần huyết thanh là có nguồn gốc từ xương và gan với tỷ lệ bằng nhau ở người trưởng thành. ALP thường được sử dụng để theo dõi chuyển hoá xương ở bệnh nhân suy thận, bởi vì nó là một trong ít các chỉ dấu xương không bị ảnh hưởng bởi sự thay đổi chức năng thận.
Hoạt độ ALP huyết tương tăng trong loãng xương, còi xương, u xương, gãy xương đang hàn gắn, viêm gan, tắc mật, xơ gan.
35/ Myoglobin:
Nam: 28-72 µg/L.
Nữ: 25-58 µg/L.
Myoglobin là một protein có trong bào tương của cơ tim và cơ xương. Myoglobin có vai trò vận chuyển và dự trữ oxy trong tế bào cơ.
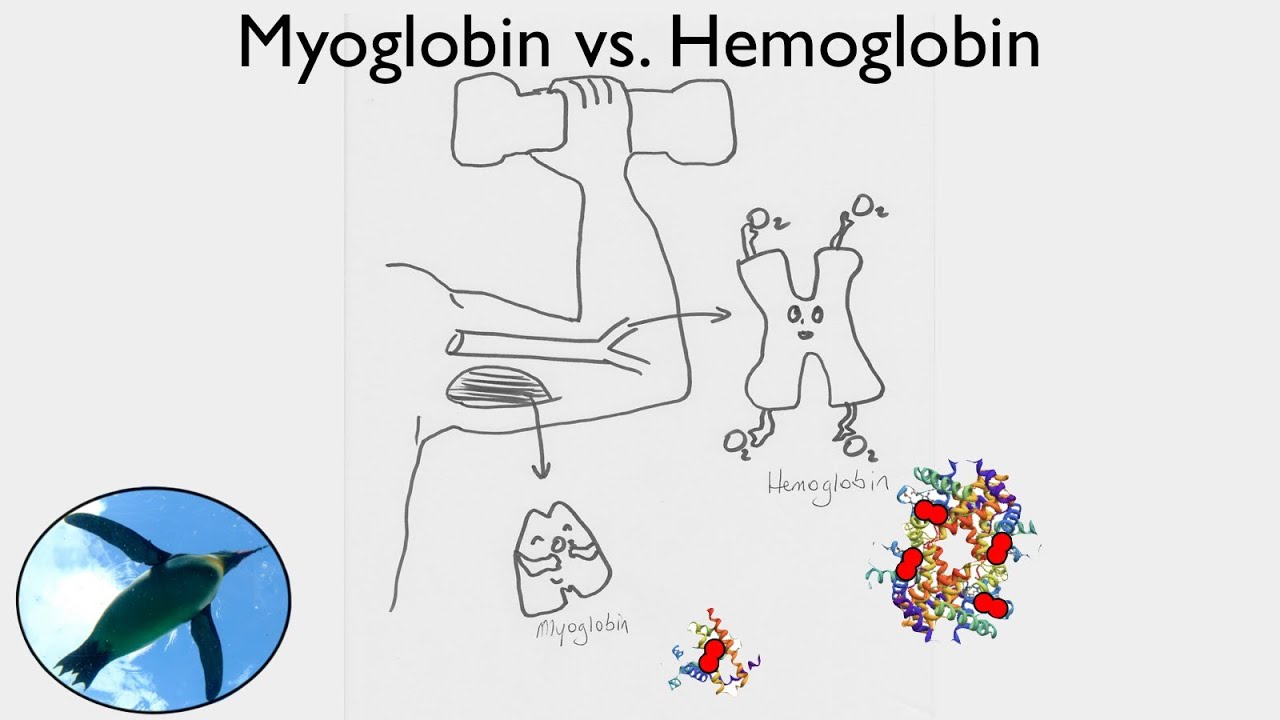
Source: https://www.youtube.com/watch?v=91c04OoTEJs
Nồng độ myoglobin tăng rất sớm (sau 2 giờ) trong nhồi máu cơ tim cấp, trong nhồi máu cơ tim tái phát Nồng độ myoglobin huyết tương đạt cực đại ở 4-12 giờ và trở về mức độ bình thường sau 24 giờ.
Nồng độ myogolbin tăng cũng có thể xảy ra sau tổn thương cơ xương và trong suy thận nặng.
36/ α-HBDH:
72-182 U/L.
Chỉ số này tăng song song với LDH, nhưng vì α-HBDH có thời gian bán huỷ (half-life) khá dài (4-5 ngày) nên sự tăng hoạt độ isooenzym α-HBDH huyết tương kéo dài. Điều này giúp chẩn đoán nhồi máu cơ tim ở những bệnh nhân đến khám muộn.
37/ Troponin I và Troponin T:
Troponin I: < 0,4mg/ml.
Troponin T: < 0,01 mg/ml.
Về hai phức hợp này, có thể đọc lại tại đây:
https://nguyenhuythekopites.wordpress.com/2018/02/21/cau-tao-mo-co-tim-va-su-di-chuyen-ca2-trong-phuc-hop-kich-thich-co-co/
Nồng độ Troponin I và Troponin T huyết tương tăng cao khi tổn thương cơ tim (nhồi máu cơ tim hoặc đau tim).
Hầu hết những bệnh nhân bị nhồi máu cơ tim đã tăng lên mức troponin trong vòng 6 giờ. Mức độ troponin có thể vẫn ở mức cao trong 1 đến 2 tuần sau khi một cơn đau tim.
38/ NT-ProBNP:
< 50 tuổi: < 55pmol/L.
50-75 tuổi <100pmol/L.
>75 tuổi: > 220pmol/L.
Ở người, NT-proBNP là một peptide có hàm lượng lớn trong cơ tâm thất trái, nhưng cũng có một ít trong mô tâm nhĩ cũng như trong cơ tâm thất phải. NT-proBNP tăng phóng thích khi có tăng sức nén huyết động học tại tim (tức thành tim bị giãn, phì đại hoặc tăng áp lực tác động lên thành tim). NT-proBNP gia tăng nồng độ trên những bệnh nhân suy tim. NT-proBNP được thải trừ thụ động, chủ yếu qua thận.
Nồng độ NT-ProBNP huyết tương tăng vượt quá các giá trị cắt tương ứng với các lứa tuổi, có giá trị trong chẩn đoán suy tim, hội chứng mạch vành cấp (với giá trị chẩn đoán âm tính rất cao, đạt 97-100%).
39/ Peptide C:
0,2-0,6 mmol/L.
Peptide C là một chuỗi 31 acid amin, có nguồn gốc từ các tế bào beta của đảo tụy như một sản phẩm phụ của của quá trình cắt proinsulin thành thành insulin ở các tế bào beta của tụy.

Source: http://laboratorytests.net/laboratory-tests/insulin-c-peptide-test.html
Trong quá trình chuyển đổi này insulin và peptide C được giải phóng với hàm lượng tương đương vào tuần hoàn cửa, vì vậy nồng độ peptide C có mối tương quan với nồng độ insulin nội sinh.
=> Trong một giới hạn nhất định, nồng độ C-peptid có thể được sử dụng như một chỉ số có giá trị để đáng giá tình trạng tiết insulin nội sinh.
Nồng độ peptide C giảm trong trường hợp tuỵ hoạt động kém hoặc không hoạt động (đái tháo đường type I).
Trái lại nồng độ peptide C có thể tăng cao có thể xảy ra khi có tăng hoạt động của các tế bào beta tụy (như được gặp trong u tế bào tiết insulin).
40/ PCT (Procalcitonin):
< 0,05 ng/ml.
PCT được sản sinh chuyên biệt bởi nhiễm trùng không do virus, không bị ảnh hưởng bởi nhiễm virus hoặc các đáp ứng tự miễn khác,
PCT có thể được sử dụng trong chẩn đoán, theo dõi và tiên lượng tình trạng nhiễm khuẩn. PCT là tiền chất của hormone calcitonin, thường được sản xuất bởi các tế bào C trong tuyến giáp và hiện diện trong máu với nồng độ thấp. Tuy nhiên, nó cũng có thể được sản xuất bởi các tế bào khác trong cơ thể như tế bào gan, phổi, monocyte… khi bị kích thích bởi một tổn thương nặng, đặc biệt trong nhiễm khuẩn toàn thân.

Source: https://jintensivecare.biomedcentral.com/articles/10.1186/s40560-017-0246-8
PCT có thời gian bán huỷ là 24 giờ. PCT tăng nhanh sau nhiễm khuẩn 2 giờ (trong khi CRP phải sau 6 giờ) và đạt tối đa sau 24 giờ, sau đó giảm dần nếu tình trạng nhiễm khuẩn được cải thiện.
PCT, CRP, IL-6 và tốc độ máu lắng trong thể tích máu chống đông là các chỉ số xét nghiệm đặc trưng cho tình trạng nhiễm khuẩn, trong đó PCT được đánh giá cao nhất.







 Source: https://slideplayer.com/slide/5732890/
Source: https://slideplayer.com/slide/5732890/